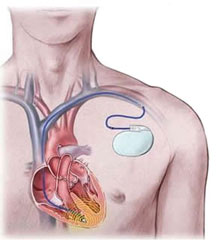
Die Behandlung mit einem Herzschrittmacher wird bei zu langsamen Pulsfrequenzen (Bradykardie) notwendig, wenn diese zu Beschwerden wie Schwindel, Leistungsschwäche oder gar Bewusstlosigkeit führen. Der langsame Puls kann durch eine Erkrankung des Pulsgebers des Herzens, des Sinusknotens (z.b. bei einem „Sick Sinus Syndrom“) oder durch eine Störung der Überleitung des Pulses vom Vorhof auf die Herzkammer („sogenannter AV-Block“) bedingt sein. Zusätzlich kann bei einer Rhythmusstörung wie Vorhofflimmern ein Schrittmacher notwendig sein, um Phasen von zu schnellem Herzschlag mit Medikamenten behandeln zu können, wenn ansonsten das Herz zu langsam ist.
Allgemeines zu Herzschrittmacher/Defibrilatoren (ICDs)
Im normalen Herzen schwankt die Herzfrequenz in Abhängigkeit von Belastungen oder Ruhe. Die meisten Schrittmacher haben die Möglichkeit, diese Schwankungen durch Sensoren zu erkennen und entsprechende Frequenzveränderungen unter Belastung zu simulieren.
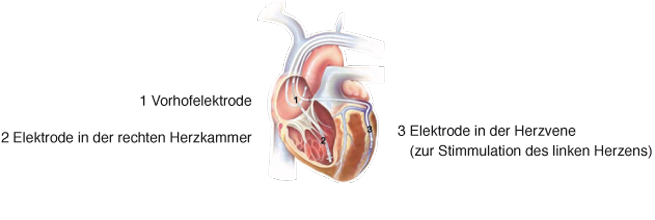
DDD-Schrittmacher. Die am häufigsten verwendeten Schrittmachersysteme sind Zweikammer-Schrittmacher (DDD-Schrittmacher). Hierbei sind zwei Elektroden mit dem Schrittmacher verbunden. Eine Elektrode wird in der rechten Vorkammer positioniert, die zweite in der rechten Herzkammer. Hierbei überwachen beide Elektroden den Puls, die Vorkammer-Elektrode die Vorhofaktionen und die Kammer-Elektrode die Aktionen der Herzkammer.
Zweikammer-Schrittmacher. Bei einem Zweikammer-Schrittmacher werden mehr Parameter programmiert: die untere Grenzfrequenz, d.h. die Pulsfrequenz, ab der auch im Vorhof stimuliert wird, die obere Grenzfrequenz, d.h. die Vorhoffrequenz, die maximal durch den Schrittmacher auf die Kammer übertragen wird. Zusätzlich programmiert man die Zeit, die der Schrittmacher zwischen Vorhof- und Kammer-Aktion abwartet, die sogenannte AV-Zeit. Auch Zweikammer-Schrittmacher sind mit einem Sensor ausgestattet, der bei fehlenden Pulsfrequenzanstiegen unter Belastung eingeschaltet werden kann. Zweikammer-Schrittmacher werden häufig bei Erkrankungen des Sinusknotens eingesetzt, bei denen auch oft intermittierendes Vorhofflimmern auftritt. Da beim Vorhofflimmern die Pulsfrequenz in der Vorkammer > 250/min ist und natürlich der Schrittmacher nicht mit dieser Frequenz in der Kammer stimulieren darf, schaltet er autoamtisch auf ein anderes Programm um. Der Schrittmacher erkennt durch die hohe Pulsfrequenz in der Vorkammer, dass Vorhofflimmern vorliegt und stimuliert in der Herzkammer nur so schnell, wie der Sensor vorgibt. Dies nennt man Mode switch oder atriale Tachykardie-Reaktion.
Programmiergerät. Mit Hilfe eines Programmiergerätes erfolgt die Kontrolle des Schrittmachers. Bei der Schrittmacherabfrage werden viele Informationen ausgelesen, wie z. B. derzeitige Einstellung, Häufigkeit der Stimulation in Vorhof und Kammer, Herzfrequenzprofile, Episoden von Rhythmusstörungen (Häufigkeit, Dauer, Datum/Zeit der Episode, ggf. auch Elektrogramm-Aufzeichnungen). Während der Abfrage werden Batteriespannung und Elektrodenwiderstände gemessen. Das sogenannte Sensing bezeichnet die Amplitude des elektrischen Signals bei eigenen Pulsschlägen. Dafür muss man ggf. das Herz kurzzeitig langsamer schlagen lassen. Als weiterer Messwert wird die sogenannte Reizschwelle bestimmt, d.h. der Puls wird kurzzeitig über den Schrittmacher beschleunigt und die niedrigste Energie bestimmt, die gerade noch eine effektive Stimulation gewährleistet. Das sich durch Einheilungsprozesse und Bildung kleiner Narben sowie manchmal auch durch Medikamente diese Werte ändern können, sind regelmäßige Schrittmacherkontrollen erforderlich. Nach den Kontrolle dieser Parameter erfolgt dann, wenn nötig, eine Neuprogrammierung des Schrittmachers.
Die Implantation eines Schrittmachers
Vermeiden Sie noch für ca. 6 Wochen heftige und nach oben gerichtetet Bewegungen der Arme. Sokönnen die Elektroden gut einwachse. Falls eine Schwellung im Narbenbereich, ein großer Bluterguss oder sogar hohes Fieber auftritt, informieren Sie sofort die Klinik oder Ihre Praxis.
Mögliche Komplikationen
- Bluterguss (Hämatom) im Bereich des OP-Gebietes, manchmal mit der Notwendigkeit einer erneuten Operation zum Entfernen des Blutergusses (wenn die Schwellung zu groß ist)
- Infektionen, die glücklicherweise sehr selten auftreten, aber wenn, dann meist nur durch das komplette Entfernen des gesamten Systems (Elektroden und Schrittmacheraggregat) behandelt werden können.
- Eindringen von Luft in den Rippenfellraum durch Anritzen der Lunge bei der Punktion der Schlüsselbeinvene. Dies ist oft durch Abwarten bis der Körper die Luft wieder resorbiert hat und erneute Röntgenkontrolle zu behandeln.. Gelegentlich wird die Anlage einer Drainage in den Brustkorb zum Absaugen der Luft notwendig.
- Verrutschen der Elektroden aus ihrer ursprünglichen Position mit Funktionseinschränkung oder -verlust der entsprechenden Elektrode. Hier ist meist eine erneute OP mit Neupositionierung der Elektrode oder ggf. Austausch der Elektrode notwendig.
- Verletzung der Herzwand durch die Elektrode. Diese glücklicherweise sehr seltene Komplikation führt oft zu Blutansammlung im Herzbeutel mit der Notwendigkeit der Punktion des Herzbeutels und der Entfernung der Elektrode. In seltenen Fällen kann auch eine Herzoperation mit Übernähung der Perforationsstelle erforderlich sein.
- Thrombose der Armvenen. Gelegentlich verlegen die Elektroden den Blut-Abstrom aus dem Arm, so dass eine Thrombose auftreten kann.
- Dies äußert sich in einer Schwellung des Armes. Meist ist eine Blutverdünnung über einige Monate als Therapie ausreichend. Der Körper bildet dann Umgehungswege und stellt den Blut-Abstrom des Armes wieder sicher.
Defibrillatoren
Ein- und Zweikammer-Defibrilator. Im Allgemeinen handelt es sich um einen Einkammer-Defibrillator mit einer Elektrode in der rechten Herzkammer. Bei Patienten, die dazu wegen zu langsamer Herzfrequenzen einen Schrittmacher benötigen, kann auch ein Zweikammer-Defibrillator mit einer zusätzlichen Elektrode in der rechten Vorkammer implantiert werden, Dieser Zweikammer-ICD erfüllt dann die Funktion des Schrittmachers und des Defibrillators.
Funktion. Der Defibrillator überwacht ständig die Pulsfrequenz: Wird diese schneller als die programmierte Erkennungsfrequenz, greift das Gerät zunächst durch schnelle Stimulationsimpulse ein. So können bereits sehr viele Episoden von Kammertachykardien beendet werden, ohne dass der Patient etwas bemerkt. Bei Kammerflimmern oder Unwirksamkeit der Überstimulation gibt das Gerät nach 5-15 Sekunden Ladezeit einen lebensrettenden Impuls ab – ähnlich denen, die der Notarzt bei einer Reanimation appliziert. Da gelegentlich auch ungefährliche Rhythmusstörungen wie Vorhofflimmern zu sehr hohen Pulsfrequenzen führen können, hat ein Defibrillator verschiedene Algorithmen, die zwischen ungefährlichen und gefährlichen Rhythmusstörungen unterscheiden und dann ggf. die Therapien zurückhalten. Im Falle von Therapien bei gefährlichen Rhythmusstörungen spricht man von „adäquaten Therapieabgaben“, im anderen Fall von „inadäquaten Therapien“.
„Schock“. Das Auftreten eines „Schocks“ ist ein medizinischer Notfall. Meist ist der Betroffene währenddessen bereits bewusstlos oder kurz davor. Bei Bewusstsein ist die Impulsabgabe (auch „Schock“ genannt) relativ schmerzhaft. Nach dieser Impulsabgabe, sollte ein Arzt konsultiert werden. Auch wenn danach wieder ein normales Befinden besteht, empfehlen wir dennoch den Besuch beim betreuenden Kardiologen bzw. Krankenhauses am nächsten Tag. Sollten es nach einer oder sogar mehreren Impulsabgaben Beschwerden auftreten, muss schnellstmöglich mit dem Rettungsdienst eine Einweisung in ein Krankenhaus erfolgen.
Besteht der Verdacht, dass die Impulse (Schocks) fälschlicherweise abgegeben werden, da kein Herzrasen verspürt wird und auch sonst Wohlbefinden besteht, kann die Schock-Funktion des ICD’s vorübergehend durch die Auflage eines Magneten unterdrückt werden. Denn der Defibrillator kann keine Rhythmusstörungen erkennen, solange der Magnet aufliegt. Dies sollte aber nur unter ärztlicher Aufsicht erfolgen, um eine Überwachung ermöglichen zu können.
Gerät. Das Gerät muss ähnlich wie ein Schrittmacher regelmäßig – üblicherweise alle 3-6 Monate – in seiner Funktion überprüft werden. Dabei wird geprüft, ob in dieser Zeit Rhythmusstörungen aufgetreten sind, und wie diese vom Gerät ggf. behandelt wurden. Zusätzlich werden die technischen Daten überprüft (Sensing, Reizschwelle, Elektrodenwiderstand und Batteriespannung). Bei Bedarf, wie z. B. bei aufgetretenen Rhythmusstörungen, die nicht erfolgreich behandelt wurden oder außerhalb der Erkennungsfrequenz lagen, können die Parameter an die klinischen Gegebenheiten angepasst werden. In vielen Fällen sind die Nachsorgen auch telemedizinisch möglich, d.h. der Patient erhält ein Gerät, das automatisch den Defibrillator abfragt, bzw. durch den Patienten manuell abgefragt wird. Diese Daten werden dann per Telefon oder Handynetz an eine Zentrale und von dort an den betreuenden Arzt übermittelt. So können technische Probleme und Rhythmusstörungen frühzeitiger erkannt und behandelt werden.
Implantation des Defibrillators. Die Implantation des Defibrillators erfolgt wie die des Herzschrittmachers während eines stationären Aufenthaltes (2-3 Tage). Auch hier wird die Operation in Lokalbetäubung und Kurznarkose, ggf. auch in Allgemein-Narkose durchgeführt. Vor der Implantation ist meist eine sehr gründliche kardiologische Untersuchung erforderlich, die oft auch eine Herzkatheteruntersuchung beinhaltet. In einigen Fällen muss zusätzlich eine elektrophysiologische Untersuchung erfolgen. Diese gründliche, überwiegend ambulante Vorbereitung erspart dem Patient verlängerte Krankenhausaufenthalte. Die Voruntersuchungen, Operation und Nachkontrollen bleiben, wenn gewünscht, in einer Hand. Wie beim Herzschrittmacher ist das Aggregat, das unter das linke Schlüsselbein implantiert wird, über Elektroden mit dem Herzen verbunden. Diese Elektroden dienen zum einen der Erkennung von lebensbedrohlichem Herzrasen, können im Bedarfsfall aber auch das Herz stimulieren. Die wichtigste Aufgabe ist jedoch die Beendigung der Kammertachykardien oder des Kammerflimmerns. Im Rahmen der Operation und manchmal auch danach kann es notwendig sein, die Funktion des Gerätes zu testen. Hierzu wird in Kurznarkose Kammerflimmern provoziert und durch das Gerät in der Regel korrekt erkannt und beendet.
Sollte es nach der Implantation zu Fieber oder Schüttelfrost kommen, ist eine dringende Vorstellung in der Praxis oder auch in der implantierenden Klinik notwendig. Weiterhin sollte bei allen Problemen, bei denen Sie einen Zusammenhang mit dem Defibrillator vermuten (Bewusstlosigkeit, Muskelzucken, Zwerchfellzucken, Schwindel usw.), eine mit der betreuenden kardiologischen Praxis erfolgen.
Einige Hinweise:
Lebensqualität: Diese ist durch die Implantation des Gerätes in der Regel nicht eingeschränkt. Anfangs können jedoch noch Schmerzen im Bereich der Implantationsstelle auftreten. Zur möglichen Einschränkung der Lebensqualität kommt es meist nur im Zuge des Fortschreitens der zugrundeliegenden Herzerkrankung. Grundsätzlich sind Aktivitäten des täglichen Lebens und auch Sport durch das Gerät nicht limitiert.
Autofahren: Zur eigenen Sicherheit – und zur Sicherheit der anderen – muss darauf hingewiesen werden, dass Sie in den ersten 3 Monaten nach der Implantation und im Falle von durch das Gerät behandelten Rhythmusstörungen für 3 Monate nicht Autofahren dürfen. Nach Ablauf dieser Zeit kann dieses Verbot in Abhängigkeit vom Krankheitsverlauf in Absprache mit dem Kardiologen gelockert bzw. aufgehoben werden. Wenn Sie als Berufskraftfahrer beschäftigt sind, ist aufgrund der bestehenden Herzerkrankung das berufliche Führen von Kraftfahrzeugen nicht mehr gestattet. Das gilt auch, wenn keine Implantation erfolgt, da nicht der Defibrillator, sondern das durch die Erkrankung bestehende Bewusstlosigkeitsrisiko das Verbot bedingt)
ICD-Entladungen: Die Implantation des ICD’s erfolgt zur Behandlung von lebensbedrohlichen Herzrhythmusstörungen. Eine Schockabgabe (Impulsabgabe), z. B. bei Kammerflimmern, ist deshalb lebensnotwendig. Sie sollten sich danach innerhalb weniger Minuten wieder wohl fühlen. In diesem Fall rufen Sie Ihren behandelnden Kardiologen am nächsten Werktag an, um einen Kontrolltermin zu vereinbaren. Sollte es Ihnen nach einer Impulsabgabe nicht wieder gut gehen, bzw. mehrere Impulse hintereinander vom Gerät abgegeben werden, müssen Sie oder Ihre Angehörigen so schnell wie möglich einen Notarzt holen und sich in das nächste Krankenhaus begeben.
Biventrikuläre Systeme (Dreikammer-ICDs)
Ereignisrekorder. Im Falle von trotz ausführlicher Diagnostik weiterhin unklarer Bewusstlosigkeit und dem Verdacht auf selten auftretende Rhythmusstörungen als Ursache, kann ein kleines Gerät unter die Haut implantiert werden, mit dem dauerhaft der Rhythmus kontrolliert wird. Es kann auch zur Überwachung bei bestimmten Formen von Rhythmusstörungen wie Vorhofflimmern eingesetzt werden. Das Gerät (Ereignisrekorder Reveal® oder Confirm®) speichert automatisch das mitgeschriebene EKG und zeichnet Pausen, zu langsamen oder zu schnellen Herzschlag oder Rhythmusstörungen auf. Zusätzlich erhält der Patient ein kleines Gerät, mit dem er im Falle von Beschwerde, eine Speicherung des EKGs der letzten Minuten aktivieren kann. So kann der Arzt die Episoden aus dem Ereignisrekorder auslesen und entsprechend eine spezifische Therapie mit Medikamenten, Schrittmacher oder Defibrillator einleiten bzw. ausschließen, dass die Episoden durch Rhythmusstörungen bedingt sind.
Das Gerät ist etwa so groß wie ein USB-Stick und wird im Bereich des Brustbeins oder der linken Brust bei örtlicher Betäubung unter die Haut implantiert. Das Einbringen von Elektroden in das Herz ist nicht erforderlich. Es dient lediglich der Überwachung des Rhythmus, Therapieabgaben wie Schrittmacherstimulation oder die Beurteilung des Blutdrucks sind nicht möglich.
Kardiale Resynchronisationstherapie (CRT). Patienten mit schwer eingeschränkter Pumpfunktion der linken Herzkammer, z. B. aufgrund eines Herzinfarktes oder einer Kardiomyopathie (Herzvergrößerung aufgrund einer Muskelerkrankung des Herzens), die zusätzlich ein spezielles EKG-Kriterium (Linksschenkelblock) aufweisen, können von einer speziellen Stimulationsform des Herzens profitieren. Wegen des Linksschenkelblocks arbeiten die rechte und die linke Herzkammer nicht synchron und so geht zusätzlich ein Teil der Herzleistung verloren. Um die beiden Herzkammern wieder koordiniert zusammenarbeiten zu lassen, gibt es spezielle Schrittmacher- bzw. Defibrillatorsysteme, bei denen beide Herzkammern stimuliert werden. Diese Systeme nennt man kardiale Resynchronisationstherapie (CRT) oder biventrikuläre Schrittmacher bzw. Defibrillatoren.
Bei diesen Systemen wird zusätzlich zum Zweikammer-Schrittmacher, bzw. Defibrillator, eine dritte Elektrode eingeführt, die über die großen Herzvenen von außen auf die linke Herzkammer aufgebracht wird. Da diese Venen in ihrer Anatomie sehr variabel sind, kann die Implantation dieser Elektrode manchmal etwas komplizierter sein. Sie erfolgt entweder im Rahmen der Erstimplantation oder auch bei bereits vorhandenem System als nachfolgender Eingriff (Aufrüstung).
Wie beim Schrittmacher/Defibrillator wird die Elektrode über die Schlüsselbeinvene eingeführt. Man benutzt hierfür ein spezielles Schleusensystem (ähnlich einem langem Strohhalm), das in die Öffnung der Herzvene (Koronarsinus) eingeführt wird. Mit Kontrastmittel werden dabei die Anatomie der Herzvenen dargestellt und der geeignete Venenast sowie die geeignete Elektrode ausgewählt. Dann muss der Operateur mit einem kleinen Draht in das Zielgefäß vorgehen und über diesen Draht die Elektrode schieben. Am Zielort werden dann wie bei den „normalen“ Schrittmacherelektroden das Sensing und die Reizschwelle bestimmt. Gelegentlich sind, z. B. wegen Infarktnarben, nicht sofort gute Messwerte zu erzielen oder die Elektrode ist wegen eines gewundenen Gefäßverlaufs nicht gut vorzuschieben. Dann muss man andere Venenäste oder Positionen wählen, bis die Messwerte akzeptabel sind. Der Nerv, der das Zwerchfell versorgt, verläuft hinter der linken Herzkammer, manchmal in direkter Nähe zur Elektrode. In diesen Fällen kann es passieren, dass das Zwerchfell mit stimuliert wird. Dies wird bei der Implantation immer geprüft und würde sich als Zwerchfellzucken (ähnlich einem Schluckauf) äußern. Sollte bereits bei der OP Zwerchfellzucken auftreten, wird die Elektrode umpositioniert. Manchmal tritt dies aber nur in bestimmten Körperpositionen, wie im Sitzen oder in der Seitenlage auf, so dass es erst nach Ende der Operation auffällt. In diesen Fällen versucht man, durch eine Änderung der Programmierung das unangenehme Zucken zu beseitigen. Selten ist eine erneute OP zur Umpositionierung der Elektrode notwendig. Das biventrikuläre System ist durch seine 3 Elektroden ein sehr komplexes System, das regelmäßige Nachkontrollen und Programmierungsanpassungen an die individuellen Bedürfnisse des Patienten, gelegentlich mit echokardiographischer Kontrolle, notwendig macht. Kontrollen erfolgen üblicherweise alle 3-4 Monate (bei Beschwerden auch eher) bei einem auf Schrittmacher- und Defibrillatortherapie spezialisierten Kardiologen oder in der Spezialambulanz einer Klinik. Das CRT-System ersetzt nicht die medikamentöse Therapie der Herzschwäche sondern unterstützt diese zusätzlich bei der Verbesserung der Leitungsfähigkeit und Lebensqualität.
Ziel der CRT. Ziel der CRT ist es, eine Verbesserung der Koordination von rechter und linker Kammer und damit der Herzleistung zu erreichen. Dazu sollten möglichst alle Herzschläge durch den Schrittmacher stimuliert sein, d.h. Schläge mit eigener Überleitung, z. B. bei schnellem Vorhofflimmern oder viele Extrasystolen, stören bei der Synchronisierung. Deshalb wird der betreuende Arzt Rhythmusstörungen jeglicher Art intensiv behandeln, auch wenn diese im Alltag vielleicht gar nicht als solche verspürt werden. Manchmal ist es auch erforderlich, die Überleitung vom Vorhof auf die Kammer im sogenannten AV-Knoten mit einem kleinen Kathetereingriff zu unterbrechen, damit eine 100%ige Stimulation in den Herzkammern erreicht werden kann.
Kardiale Kontraktilitätsmodulation (CCM). Ein sehr selten implantiertes System zur Verbesserung der Leistungsfähigkeit bei Patienten mit Herzschwäche ist das kardiale Kontraktilitätsmodulationssystem (CCM, Optimizer®). Für dieses Gerät kommen Patienten mit deutlich eingeschränkter Pumpfunktion, Herzschwächebeschwerden bereits bei leichter Belastung und normalem EKG (Sinusrhythmus und schmaler QRS-Komplex) in Betracht. Üblicherweise wird das Gerät zusätzlich zu einem Einkammer-Defibrillator implantiert. Es besteht aus drei Schrittmacherelektroden im Abstand von mindestens 1 cm – eine im Vorhof und zwei in der rechten Herzkammer im Bereich der Kammerscheidewand. Die Stimulationsimpulse in der Herzkammer erfolgen synchron zur Vorhofaktion in der Herzkammer, ohne wie beim Schrittmacher eine effektive Erregung auszulösen. Entsprechend handelt es sich nicht um eine Schrittmacherstimulation im eigentlichen Sinne. Der genaue Mechanismus, über den die Verbesserung der Herzkraft erreicht werden soll, ist noch nicht bekannt. Es sind Umbauvorgänge auf Zellebene beschrieben, die die Pumpfunktion verbessern.
Die Implantation erfolgt wie bei einem Schrittmacher auch über die Schlüsselbeinvene. Um den günstigsten Stimulationsort zu finden, wird während der Implantation mit einem speziellen Katheter in der linken Herzkammer die Herzleistung gemessen, bis durch Umpositionierung der Elektroden möglichst optimale Werte erreicht werden. Dadurch kann die OP etwas länger dauern als eine normale Schrittmacherimplantation.
Auch dieses Gerät benötigt regelmäßige Nachkontrollen, die über den betreuenden Kardiologen oder die Klinik erfolgen können.